دليل بسيط للأورام الليفية
الأورام الليفية هي أورام غير سرطانية تَنمو حَول الرحم وتُصيب واحدة من كلّ ثلاث نساء خلال حياتها؛ إلّا أنّ ثلث المصابات فقط تَظهَر لديهنّ الأعراض. تكون النساء من أصل إفريقي أكثر عُرضة بثلاثة أضعاف للإصابة بالأورام الليفية من غيرهنّ. تتضمّن الأعراض الأكثر شيوعاً الدورة الشهرية الغزيرة والألم البطني وآلام أسفل الظهر وضغط في الحوض والإمساك وزيادة الحاجة إلى التبول وعسر الجماع (ألم أثناء ممارسة الجنس).
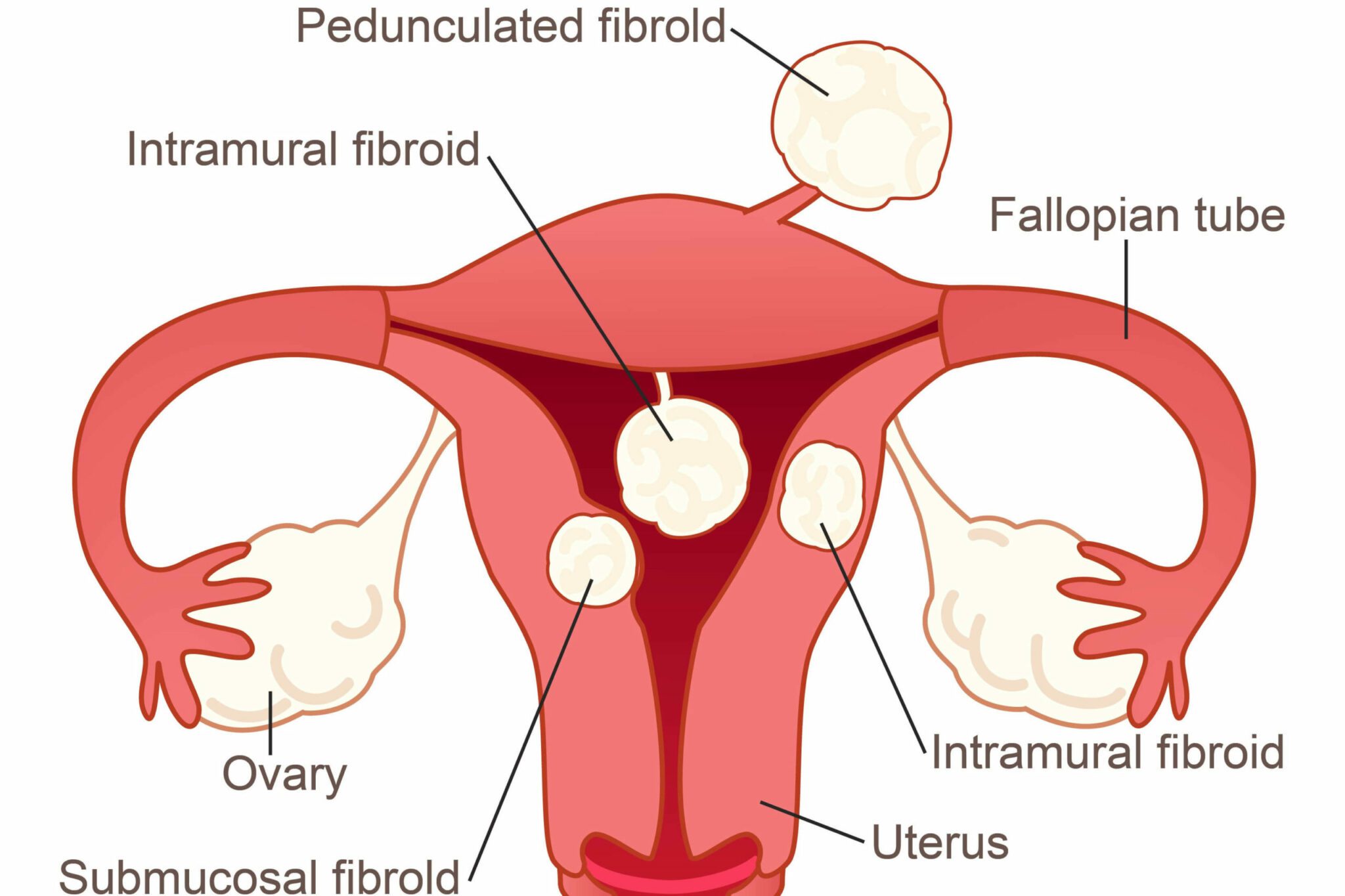
أنواع الأورام الليفية
تُصَنّف الأورام الليفية سريرياً وفقاً لموقعها:
- داخل العضلات – تتوضّع داخل الجدار العضلي للرحم وهو أكثر الأنواع شيوعاً
- تحت المصلية – تتوضّع خارج الرحم في تجويف الحوض ويمكن أن تكون هذه الأورام الليفية كبيرة جداً
- تحت المخاطية – تتوضّع في تجويف الرحم.
يُعرَف الورم الليفي بالرحم عندما يَرتَبط بهيكل يُشبِه الساق باسم الورم الليفي المُسَوّق. وقد تَزداد أعراض الألم والغثيان في حالة التواء الساق.
تتراوح أحجام الأورام الليفية بين الصغيرة التي تُشبِه حبّة البازلاء حتى الكبيرة التي تُشبِه البطيخ ويمكن أن يَتغَيّر شكلها وحجمها مع مرور الوقت. تَجِد معظم النساء أنّه يقلّ حجم الأورام الليفية وتَخِف الأعراض عند المرور في فترة سن الأمل.
تأثير الأورام الليفية على الخصوبة والحمل
يَتِمَ اكتشاف الأورام الليفية عند 5-10% من النساء المُصابات بالعقم وتكون هذه الأورام هي الخلل الوحيد الموجود في 1-2% من الحالات. تَبَيّن أنّ الأورام الليفية التي تكون داخل العضلات أو تحت المخاطية لها تأثير ضار على الخصوبة ويُمكن أن تُسبّب مضاعفات أثناء الحمل. إذا كانت الأورام الليفية كبيرة وتحت المخاطية, فيُمكنها تَشكيل حاجز مادَي للحمل يمنَع الحيوانات المنوية من الوصول إلى البُوَيضة أو يُعيق الإنغراس. أما عند الحمل, يُمكن أن تزيد الأورام الليفية من خطر الإجهاض والمخاض المُبْكر والعملية القيصرية. لا يوجد دليل قاطع على أنّ الأورام الليفية داخل العضلات أو تحت المصلية تُسبّب مضاعفات الحمل.
العلاقة بين الأورام الليفية والهرمونات
ما زال سبب نموّ هذه الأورام غير واضح إلّا أنّه قد يعتمد على الإستروجين. حيثُ تَبدأ هذه الأورام بالظهور عادةً خلال سنوات الإنجاب عند الأنثى عندما تكون مستويات هرمون الاستروجين لديها مرتفعة ويَتناقص حجمها مع انخفاض مستويات هرمون الاستروجين أثناء انقطاع الطمث. تُعاني النساء المُدخّنات من نقص الاستروجين نسبياً ويَنخَفض لديهنّ خطر الإصابة بالأورام الليفية؛ إلّا أنّ هذا التأثير الوقائي يزول لدى المدخنات اللاتي يُعانين من الوزن الزائد. تَرتَبط البدانة بارتفاع مستويات هرمون الاستروجين وزيادة خطر الإصابة بالأورام الليفية وغيرها من الاضطرابات التي تُؤثّر على الخصوبة كمُتلازمة المبيض المُتعدد الكيسات.
تُعتَبَر الولادة أحد العوامل التي تُوَفّر أكبر قدر من الحماية ضدّ نموّ الورم الليفي حيث تُقلّل من خطر الإصابة بحوالي 20 إلى 50%. وبالتالي، يُقلّل إنجاب العديد من الأطفال من هذا الخطر بشكل أكبر. رغم أنّ السبب الدقيق لدور الولادة في تقليل خطر تطوّر الأورام الليفية غير واضح؛ إلّا أنّ النظريات المُقتَرَحة تَشمُل الحالة الهرمونية المُتَغيّرة بسبب الحمل وتناقص عدد دورات الحيض في الحمل (لا تتمّ الإباضة أثناء الحمل) وإعادة التشكيل الهيكلي للرحم أثناء الحمل وبعده.
كما قد يُقَلّل تناول حبوب منع الحمل الفموية أيضاً من خطر نموّ الأورام الليفية, لكن البيانات المُتاحة حول هذا الارتباط مُتضارِبة فبعض الدراسات تُشير إلى عدم وجود أي ارتباط. وقد تَبيّن أنّ مستودع ميدروكسي بروجستيرون اسيتات (DMPA), وهو مانع حمل يؤخَذ عن طريق الحقن ويحتوي على نسخة اصطناعية من هرمون البروجسترون (البروجستين) يقلّل من خطر نموّ الأورام الليفية إلى النصف. مرّة أخرى، إنَ الآلية غير واضحة، لكن يُفترض أنّها ناتجة عن عمل البروجستين على جعل مستويات الاستروجين مُعتَدِلة وبالتالي تقليل تَعرّض الرحم للاستروجين دون معارضة نشاطه.
علاج الأورام الليفية
غالباً ما يتمّ اكتشاف الأورام الليفية أثناء الفحوصات الروتينية للحوض والتأكد من وجودها باستخدام الموجات فوق الصوتية وقد لا تحتاج إلى علاج على الإطلاق. بالنسبة إلى 60 حتى 70% من النساء اللاتي لا يعانين من أعراض, فإنّ المراقبة السريرية عادةً ما تكون كافية. ويكون العلاج عبر الأدوية والجراحة بالنسبة لأولئك اللاتي يَحتَجنَ إلى العلاج اعتماداً على حجم ومَوقِع الأورام الليفية وشِدّة الأعراض.
تُعيد شركة نبتة بناء الرعاية الصحية للمرأة. نحن ندعم المرأة في رحلتها الصحية الشخصية من الصحة اليومية إلى التجارب الخاصة بها مثل الخصوبة والحمل وسن الأمل.
تواصلوا معنا في حال لديكم أي سؤال حول هذا المقال أو أي جانب من جوانب صحة المرأة. نحن هنا من أجلكم.
المصدر:
- Cook, H, et al. “The Impact of Uterine Leiomyomas on Reproductive Outcomes.” Minerva Ginecologica, vol. 62, no. 3, June 2010, pp. 225–236.
- De La Cruz, M S, and E M Buchanan. “Uterine Fibroids: Diagnosis and Treatment.” American Family Physician, vol. 95, no. 2, 15 Jan. 2017, pp. 100–107.
- Klatsky, P C, et al. “Fibroids and Reproductive Outcomes: a Systematic Literature Review from Conception to Delivery.” American Journal of Obstetrics and Gynecology, vol. 198, no. 4, Apr. 2008, pp. 357–366., doi:10.1016/j.ajog.2007.12.039.
- Stewart, E A, et al. “Epidemiology of Uterine Fibroids: a Systematic Review.” BJOG, vol. 124, no. 10, Sept. 2017, pp. 1501–1512., doi:10.1111/1471-0528.14640.
- Wise, L A, and S K Laughlin-Tommaso. “Epidemiology of Uterine Fibroids: From Menarche to Menopause.” Clinical Obstetrics and Gynecology, vol. 59, no. 1, Mar. 2016, pp. 2–24., doi:10.1097/GRF.0000000000000164.
- “Fibroids.” NHS, www.nhs.uk/conditions/fibroids/. Page last reviewed: 17/09/2018.










